Eine Hiatushernie entsteht durch eine Schwächung des Zwerchfells, wobei sich durch eine Lücke zwischen den beiden Zwerchfellschenkeln unterschiedlich große Anteile des Magens bis hin zum gesamten Magen im schlimmsten Fall mit Milz und Darmanteilen in den Brustraum verlagern.
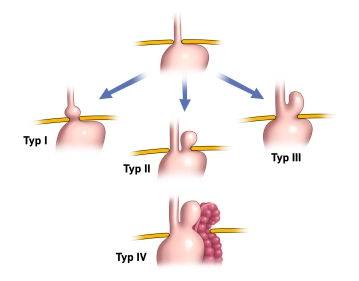
Man unterscheidet 4 Typen
Typ I: Axiale Hernie d.h. der Mageneingang verlagert sich entlang der Achse des Organs durch den Hiatus nach oben.
Typ II: Paraösophageale Hernie d.h. der Mageneingang verbleibt unterhalb des Zwerchfells und andere Anteile des Magens verlagern sich neben dem Ösophagus durch den Hiatus in den Brustraum.
Typ III: Mischform aus Typ I und II. Es liegt sowohl eine axiale Verschiebung des Ösophagus und Magen Richtung Brustraum sowie Verlagerung von Magenanteilen bis zum ganzen Magen neben der Speiseröhre (Thoraxmagen – „upside-down stomach“) vor.
Typ IV: Schwerste Form, bei der zusätzlich Teile des Dickdarms, die Milz mit oder ohne Pankreasschwanz in den Brustraum verlagert sind.
Axiale Gleithernien stellen bis zu 90% der Fälle dar und werden zunächst als Normvariante und nicht per se als Krankheit beschrieben.
Die Indikation zur OP ist abhängig vom Beschwerdebild und der Hernienmorphologie.
Während das Ziel der Antirefluxchirurgie die Verstärkung des unteren Ösophagussphinkters durch eine Magenmanschette ist, um den Reflux zu verhindern, ist das Ziel bei hiatalen Hernien der Typen II-IV die fehlerhafte Lage des Magens und anderer nach thorakal verlagerter Organe zu korrigieren.
Eine OP-Indikation besteht bei:
- Axialer Hiatushernie mit therapierefraktärer Refluxkrankheit
Bemerkung: Eine Antirefluxoperation sollte nur dann durchgeführt werden, wenn ein langfristiger Therapiebedarf besteht (>1Jahr).
- Komplizierter GERD („gastroesophageal reflux disease“): schwere Refluxösophagitis (Los Angeles Grad C und D), peptische Stenose
Die Los-Angeles-Klassifikation ist das am häufigste gebrauchte Einstufungssystem der Refluxösophagitis. Die Los-Angeles-Klassifikation basiert auf der endoskopischen Betrachtung der Speiseröhre. Sie unterscheidet 4 Stadien:
- Stadium A: Eine oder mehrere Schleimhautläsionen < 0,5 cm. Die Läsionen greifen nicht über die Spitzen zweier Mukosalängsfalten.
- Stadium B: Mindestens eine Läsion > 0,5 cm. Die Läsionen greifen jedoch noch nicht über die Spitzen zweier Mukosalängsfalten.
- Stadium C: Die Läsionen überschreiten die Spitzen mehrerer (>2) Mukosalängsfalten. Sie nehmen jedoch weniger als 75% des Gesamtumfangs des Ösophagus ein, d.h. es liegen noch keine zirkulären Defekte vor
- Stadium D: Es liegen zirkuläre Läsionen vor, die mehr als 75% des Gesamtumfangs des Ösophagus einnehmen.
- Medikamentös nicht komplett behandelbarer Erkrankung
Bemerkung: Ein initiales Ansprechen auf PPIs mit einer zunehmenden Resistenz spricht für den Erfolg der Operation.
- Wunsch des Patienten, nicht lebenslang Protonenpumpeninhibitoren nehmen zu wollen.
- Begleitender Hiatushernie Typ II bis IV
Bemerkung: Bei Hiatushernien Typ II bis IV ist schon die Hiatushernie für sich genommen wegen der Möglichkeit schwerer Komplikationen (Inkarzeration) eine OP-Indikation.
Die Operation der Hiatushernie beinhaltet die Reposition des hernierten Inhalts und eine Hiatoplastik (Verengung des oesophagealen Hiatus) durch Naht. Je nach klinischer Situation wird die Prozedur durch eine Bruchsackentfernung, Fundoplikation, Netzimplantation oder Gastropexie ergänzt.
Der laparoskopische oder robotisch assistierte transabdominale Zugang ist heutzutage die bevorzugte Methode zur Versorgung der Hiatushernie.
Die chirurgische Behandlung der Refluxkrankheit erfordert neben der Versorgung des Hiatus eine Fundoplikation.
Minimalinvasiv vs. offen
Die Überlegenheit der laparoskopischen Fundoplikatio gegenüber der offenen Fundoplikatio ist klar in der Literatur belegt. Auch die Leitlinie fordert explizit, dass die laparoskopische Technik als Standard verwendet werden soll.
Art der Manschette
Es wird seit langem kontrovers diskutiert, ob die partielle posteriore Fundoplikatio nach Toupet der totalen Fundoplikatio nach Nissen in der Behandlung der GERD überlegen ist. Diverse Studien haben versucht, die Kontroverse „Toupet vs. Nissen“ zu klären.
Die Vollmanschette scheint mit einem höheren Anteil an postoperativer Dysphagie und „gas bloating“ assoziiert, persistierende Refluxsymptomatik häufiger mit einer Teilmannschette. Zusammenfassend spricht die verfügbare Datenlage tendenziell für eine Überlegenheit der 270°-Toupet-Manschette zur Behandlung der gastroösophagealen Refluxkrankheit.
Dysphagie
Die Dysphagieproblematik wurde in den letzten Jahren durch die Möglichkeiten der endoskopischen Bougierung verbessert. Bereits nach 1–2maliger Durchführung mit dicklumigen Bougies zeigen sich gute Erfolge. Tatsächlich ist die Häufigkeit von Reeingriffen wegen persistierender Dysphagie eher gering.
Bruchsackentfernung
Eine Bruchsackabpräparation von den mediastinalen Strukturen wird empfohlen und soll (nicht eindeutig belegt) mit einer niedrigeren Rezidivrate assoziiert sein, ist allerdings bei großen Hernien nicht immer möglich wegen der zu großen Gefahr einer iatrogenen Verletzung von Speisröhre oder Magengefäßen.